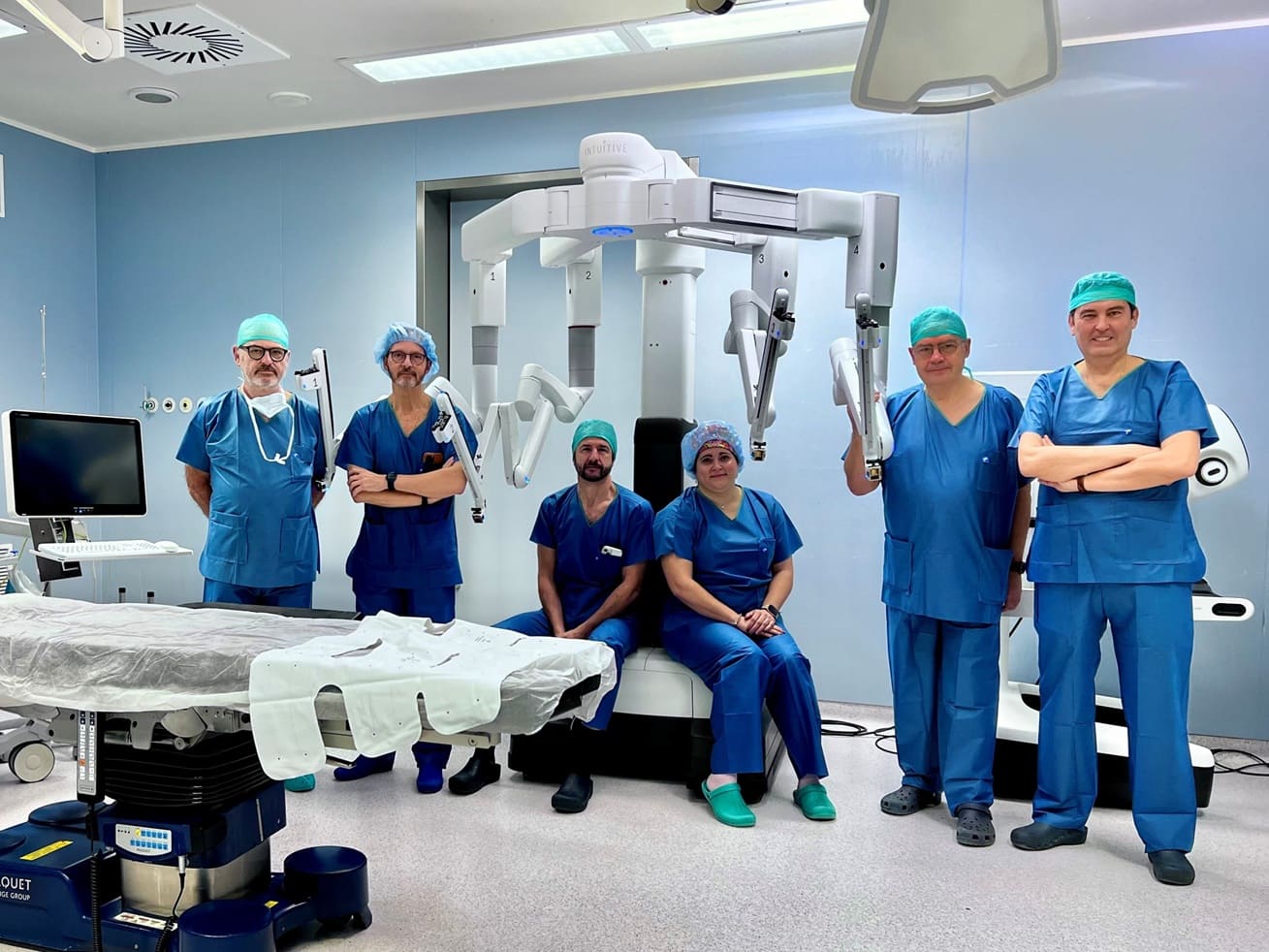
El Instituto de Neurociencias Vithas (INV) en Madrid logra que una paciente con enfermedad de Parkinson vuelva a andar tras implantarle una bomba de dopamina subcutánea, una terapia innovadora que contrarresta los efectos de esta patología de forma más ágil, eficaz y controlada y con menos complicaciones que con las alternativas farmacológicas actuales.
La paciente tratada es una mujer de 76 años que presentaba un estadio avanzado de la enfermedad y con síntomas motores muy graves (lentitud de movimiento, dificultad para caminar, rigidez muscular, dolor, etc.), lo que le obligaba a estar prostrada en una silla de ruedas desde hace años.
La intervención de este dispositivo, que está autorizado en España desde principios de 2024, se realizó en febrero en el Hospital Universitario Vithas Madrid Aravaca, uno de los tres centros que integran el INV en la región junto con los hospitales universitarios Vithas Madrid La Milagrosa y Vithas Madrid Arturo Soria.
El INV forma parte de la estrategia asistencial del grupo basada en el modelo asistencial de institutos especializados y que se suma al Cardiovascular (ICV) y al Oncológico (IOV), caracterizado por el trabajo en red de los mejores especialistas en cada área (neurología, neurocirugía, salud mental y rehabilitación), la asistencia multidisciplinar, la investigación traslacional y la docencia.
“En la actualidad, la enfermedad de Parkinson no tiene cura y todas las terapias -tanto de primera y como de segunda línea- solo mejoran los síntomas”, explica el Dr. Víctor Gómez Mayordomo, coordinador de la Unidad de Parkinson y Trastornos del Movimiento del INV en Madrid y uno de los especialistas que ha tratado a esta paciente. “Este dispositivo es un gran avance para el tratamiento de la enfermedad porque mejora enormemente la calidad de vida de los pacientes, sin requerir una intervención compleja ni tampoco hospitalización”, asevera.
Un equipo altamente cualificado para la implantación de este dispositivo
Esta bomba aporta dopamina de forma controlada con una vía situada en tejido subcutáneo con grasa corporal (por ejemplo, alrededor del ombligo o la zona lumbar), lo que permite sustituir los tratamientos por vía oral habituales y cuyos efectos no son tan sostenidos en el tiempo.
No obstante, y aunque su instalación es más sencilla y menos invasiva que otras terapias de segunda línea (como las bombas de perfusión intestinal, la estimulación cerebral profunda o los ultrasonidos de alta intensidad), su implantación requiere un equipo médico altamente cualificado que indique qué pacientes son candidatos, además de personal de enfermería especializado en el uso de este tipo de tecnología y su seguimiento terapéutico.
“Este importante avance se ha logrado gracias a la visión y al trabajo multidisciplinar del INV en Madrid. Por suerte, los pacientes con párkinson disponen en la actualidad de varias opciones terapéuticas muy eficaces, por lo que no hay que esperar a que la enfermedad se agrave y llegue a estadios avanzados para actuar”, asegura el Dr. Gómez Mayordomo.
El párkinson es la segunda enfermedad neurodegenerativa más frecuente
El párkinson, cuyo día mundial se celebra cada año el 11 de abril, es la segunda enfermedad neurodegenerativa más frecuente, con más de 150.000 pacientes en España, según datos de la Sociedad Española de Neurología (SEN)1. Una patología que afecta al 2% de la población mayor de 65 años y cuya prevalencia se ha duplicado en 25 años, tal y como cifra la Organización Mundial de la Salud (OMS)2.
Además de los síntomas motores, esta enfermedad también se caracteriza por síntomas no motores como cambios en el estado de ánimo, trastornos urinarios y de memoria, depresión, etc. Y aunque la edad es uno de sus factores de riesgo, el párkinson no solo afecta a personas mayores: un 15% de los casos diagnosticados en España corresponden a pacientes menores de 50 años, según cálculos de la SEN.